
Bekostiging van huisartsenzorg en multidisciplinaire zorg
Hoe wordt de huisartsenzorg en multidisciplinaire zorg betaald? En wie bepaalt hoe de bekostiging van deze zorg werkt? Dit en nog meer leggen we uit op deze themapagina over de bekostiging.
Wat lees je op deze pagina?
We beschrijven de bekostiging van globaal naar gedetailleerd:
- Eerst beschrijven we het 3-segmentenmodel;
- Vervolgens beschrijven we per segment welke prestaties en tarieven erin zitten;
- Tot slot beschrijven we hoe de tarieven zijn onderbouwd.
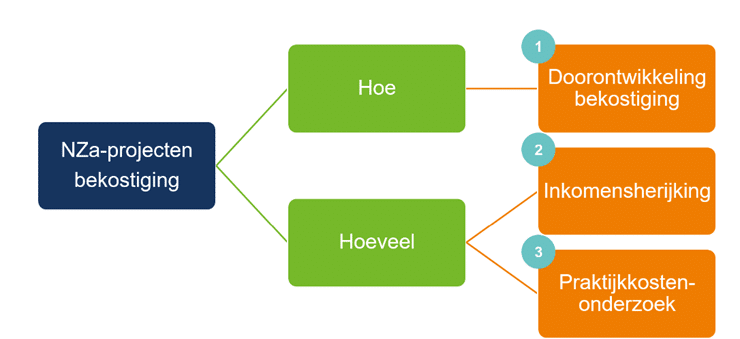
De Nederlandse Zorgautoriteit (NZa) bepaalt hoe de bekostiging werkt. We beschrijven verderop deze pagina 3 grote projecten die de NZa momenteel uitvoert en die waarschijnlijk in 2025 leiden tot wijzigingen in de bekostiging. De 3 projecten van de NZa zijn:
- Doorontwikkeling van de bekostiging (hoe er voor huisartsenzorg wordt betaald)
- Inkomensherijking (hoeveel er wordt betaald)
- Praktijkkostenonderzoek (hoeveel er wordt betaald)
Veelgestelde vragen over NZa, tarieven 2025 en bekostiging huisartsenzorg
We hebben de meestgestelde vragen van LHV-leden over de bekostiging van de huisartsenzorg, de NZa en de tarieven van 2025 voor je op een rij gezet.
Onderstaande video is een eerste deel van de registratie van het online webinar bekostiging. De gebruikte PowerPoint vind je hier (alleen voor leden). In dit deel 1 van 4 wordt ingegaan op het verschil tussen financiering en bekostiging. Daarnaast leggen we de rol van de NZa uit. Speciaal voor LHV-leden.
Je bent niet ingelogd.
Log in om de video te bekijken of word lid.
De Nederlandse Zorgautoriteit (NZa)
In de Wet marktordening gezondheidszorg (de Wmg) is geregeld dat de NZa de bevoegdheid heeft om te bepalen hoe er voor zorg wordt betaald en welke tarieven er gelden. Als zelfstandig bestuursorgaan (zbo) voert de NZa een overheidstaak uit, namelijk het reguleren van de bekostiging van zorg. Andere belangrijke taken zijn toezicht, handhaving en gevraagd en ongevraagd advies geven. In de Wmg is ook vastgelegd dat de NZa bij de uitoefening van haar taken het algemeen consumentenbelang vooropstelt. De NZa valt hiërarchisch niet onder de minister van VWS, maar de minister heeft wel enige zeggenschap.
De NZa kan zelf (ambtshalve) een besluit nemen, maar zorgaanbieders en zorgverzekeraars kunnen de NZa ook verzoeken een besluit te nemen. In dat laatste geval vraagt de NZa betrokken partijen te reageren op het verzoek. Vervolgens weegt de Raad van Bestuur van de NZa de diverse reacties en belangen af en neemt een besluit.
De NZa stelt beleidsregels vast. Meerdere beleidsregels leiden vervolgens tot een prestatie- en tariefbeschikking. Voor huisartspraktijken is vooral de ‘Prestatie- en tariefbeschikking huisartsenzorg en multidisciplinaire zorg’ belangrijk. Daarin beschrijft de NZa de prestaties (delen van zorg waarvoor je mag declareren), welke tarieven er gelden en onder welke voorwaarden en bij wie die tarieven in rekening mogen worden gebracht.
Meer over tarieven
Een handig overzicht met de recente tarieven vind je op de themapagina Tarieven.
Het 3-segmentenmodel
Sinds 2015 is de bekostiging van huisartsenzorg en multidisciplinaire zorg grotendeels ingedeeld in 3 segmenten:
Een aantal werkzaamheden en tarieven valt niet onder een van deze 3 segmenten. Denk aan de ANW-tarieven, een groot deel van de verrichtingentarieven en de tarieven voor informatieverstrekking en keuringen. Daarnaast zijn er werkzaamheden die je rechtstreeks bij de patiënt in rekening brengt, omdat deze niet onder de basisverzekering vallen.
De onderbouwing van de NZa-tarieven
Jaarlijks stelt de NZa-tarieven voor huisartsenzorg vast. De LHV krijgt regelmatig vragen over de onderbouwing van de NZa-tarieven, bijvoorbeeld over de inschrijftarieven en over de consulttarieven, of over de vergoeding voor huisvesting. Hieronder lees je meer over de onderbouwing van de NZa-tarieven.
De onderbouwing is gebaseerd op de uitkomsten van het kostenonderzoek over 2015 (uitgevoerd in 2016/2017 en verwerkt in de tarieven vanaf 2018).
NZa-normen
De NZa hanteert een aantal normen voor de berekening van de tarieven. Deze normen zijn berekend op basis van 1 fte huisarts-praktijkeigenaar.
Tabel met NZa-normen 2023
| Arbeidskostencomponent | € 161.351 |
| Praktijkkostencomponent | € 231.383 |
| Normpraktijk (aantal ingeschreven patiënten) | 2.095 |
| Rekennorm consulten (aantal consulteenheden) | 8.966 |
Toelichting 4 normen voor de berekening van de tarieven
De arbeidskostencomponent is het bedrag waarmee de NZa rekent als inkomensvergoeding voor de huisarts-praktijkeigenaar. Dit bedrag is een honorering voor de werkzaamheden van de huisarts-praktijkeigenaar (vergelijkbaar met het bruto jaarsalaris plus de vakantietoeslag van een werknemer), en een tegemoetkoming in de kosten van pensioen-, ziekte- en invaliditeitsvoorzieningen (vergelijkbaar met de werkgeversbijdragen voor een werknemer).
Het arbeidskostenbestanddeel is exclusief de vergoeding voor het doen van avond-, nacht- en weekenddiensten. Daarvoor bestaan aparte vergoedingen.
De praktijkkostencomponent is de vergoeding voor alle praktijkkosten, waaronder loonkosten, waarneemkosten, huisvesting, ict, inventaris etc.
Hoewel de NZa in de praktijkkostencomponent alleen een onderscheid maakt tussen de personele kosten en de overige praktijkkosten, weten we uit het NZa-kostenonderzoek over 2015 welke kostenposten in dat onderzoek zijn onderscheiden. Als we de bedragen indexeren naar 2023, dan gaat het om de volgende vergoedingen per normpraktijk (exclusief kosten POH-GGZ):
| Kostenpost | Vergoeding per normpraktijk (2023) |
| Personeelskosten | € 143.490 |
| Huisvesting | € 21.409 |
| Kosten personeelsadministratie | € 821 |
| Overige personeelskosten | € 6.542 |
| Onderhoud instrumenten en apparatuur | € 661 |
| Inkoop geneesmiddelen en verband | € 2.991 |
| Afschrijvingen | € 11.416 |
| Autokosten/vervoerskosten | € 2.150 |
| Kantoorkosten | € 15.643 |
| Algemene kosten | € 17.071 |
| Overige kosten | € 5.361 |
| Som financiële baten en lasten | € 1.580 |
| Normatieve vergoeding gederfd rendement op eigen vermogen | € 2.246 |
De rekennorm voor inschrijvingen is de praktijkomvang (het aantal ingeschreven patiënten, ofwel de normpraktijk) waarmee de NZa rekent bij het vaststellen van de tarieven.
De rekennorm voor consulten is het aantal consulteenheden waarmee de NZa rekent bij het vaststellen van de tarieven. Een consulteenheid is vergelijkbaar met één consult.
| Type consult | Consulteenheid |
| Consult korter dan 5 minuten | 0,5 |
| Consult van 5 minuten tot 20 minuten | 1 |
| Consult 20 minuten of langer | 2 |
| Visite tot 20 minuten | 1,5 |
| Visite 20 minuten of langer | 2,5 |
Toerekenmethodiek arbeidskosten- en praktijkkostencomponenten
Sinds 2014 hanteert de NZa een andere toerekenmethodiek. Daarbij gaat de NZa ervan uit dat de omzet van een huisartspraktijk deels bestaat uit door de NZa vastgestelde tarieven (zoals het inschrijf- en consulttarief) en deels uit ‘vrije’ tarieven (bijvoorbeeld de meeste module- en verrichtingentarieven of ketenzorgtarieven). Daarom rekent de NZa de arbeidskosten- en praktijkkostencomponenten niet volledig toe aan bijvoorbeeld de inschrijftarieven. De NZa rekent deze componenten namelijk toe aan alle tarieven.
In het meest recente NZa-kostenonderzoek bleek dat circa 77% van de gemiddelde praktijkomzet bestaat uit door de NZa vastgestelde tarieven. Daarom rekent de NZa 77% van de arbeidskosten- en praktijkkostencomponenten toe aan de door de NZa vastgestelde tarieven. Van de resterende 23% veronderstelt de NZa dat deze binnenkomt via declaratie van de ‘vrije’ tarieven.
Indexatie tarieven
De NZa indexeert de tarieven jaarlijks (per 1 januari). Daarbij maakt de NZa een onderscheid tussen de aanpassing van:
- het arbeidskostenbestanddeel (op basis van de zogenaamde ‘ova’, de overheidsbijdrage in de arbeidskostenontwikkeling);
- de personeelskosten (ook op basis van de ‘ova’);
- de overige praktijkkosten (op basis van CPB-gegevens).
Omdat de benodigde percentages pas in de loop van het betreffende jaar bekend worden, werkt de NZa met een voor- en een nacalculatie. De tarieven worden aan het begin van het jaar verhoogd met een voorlopig percentage (de voorcalculatie) en worden aan het einde van het jaar, wanneer alle relevante gegevens voorhanden zijn, definitief vastgesteld (de nacalculatie). Verschillen tussen de voor- en de nacalculatie worden niet alsnog verrekend. Wel start de NZa in een nieuw jaar steeds met het definitieve niveau van het voorgaande jaar. Daarbovenop komt dan de voorlopige indexatie voor het nieuwe jaar.
3 grote bekostigingsprojecten van de NZa
De Nederlandse Zorgautoriteit (NZa) werkt momenteel aan 3 projecten over de bekostiging van huisartsenzorg en multidisciplinaire zorg. Eén project gaat over de wijze van betalen (hoe er wordt betaald). De 2 andere projecten gaan over de tariefonderbouwing (hoeveel er wordt betaald), namelijk de inkomensherijking en het praktijkkostenonderzoek.
Onderstaande video is het tweede deel van de registratie van het online webinar bekostiging. De gebruikte PowerPoint vind je hier (alleen voor leden). In dit deel 2 van 4 gaan we in op de 3 NZa-projecten. Voordat we dat doen, leggen we uit welke verschillende niveaus we onderscheiden. Speciaal voor LHV-leden.
Je bent niet ingelogd.
Log in om de video te bekijken of word lid.
De bekostigingsprojecten verder uitgelegd
Waar gaat doorontwikkeling bekostiging over?
- De basis voor de huidige bekostiging van huisartsenzorg is gelegd in 2006 (invoering Zorgverzekeringswet). Daarna zijn diverse aanpassingen gedaan, zoals de invoering van de tarieven voor de POH-GGZ, de afschaffing van de tarieven voor de POH-S, de introductie van het 3-segmentenmodel (met een aparte multidisciplinaire bekostiging van ketenzorgprogramma’s) en de aanpassing van de consultsystematiek.
- In dit project evalueert de NZa samen met betrokken partijen de wijze waarop voor huisartsenzorg en multidisciplinaire zorg wordt betaald.
- De LHV onderscheidt in dit project drie niveaus:
- Niveau 1: het segmentenmodel, welke onderdelen van de zorg (door de NZa prestaties genoemd) in welke segmenten zitten. De indeling bepaalt de mate van regulering, of er sprake is van NZa-tarieven of vrije tarieven, of er een contract nodig is om te mogen declareren, wie met wie afspraken maakt en wie bij wie declareert.
- Niveau 2: per segment hoe voor de verschillende prestaties wordt betaald. De huidige systematiek verschilt per segment en bestaat vooral uit inschrijf-, consult-, module-, verrichtingen- en uur-/minutentarieven.
- Niveau 3: per prestatie de beschrijving en toerekening van kosten. De prestatiebeschrijving moet duidelijk maken wat er onder welke prestatie valt en onder welke voorwaarden mag worden gedeclareerd. Verder moet duidelijk zijn hoe de arbeids- en praktijkkosten worden toegerekend aan de diverse prestaties.
Wat is het doel?
Doel van het project is het, waar gewenst, verbeteren van de wijze van bekostigen van huisartsenzorg en multidisciplinaire zorg.
Hoe voert NZa dit uit?
De NZa voert dit project zelf uit, in overleg met betrokken partijen (de LHV, VPHuisartsen, InEen, ZN, VWS en Patiëntenfederatie Nederland).
Planning en belangrijke data
De oorspronkelijke planning was gericht op het eventueel aanpassen van de bekostiging per 2024. Onder meer door de COVID-crisis en het IZA-traject zal dit 2025 worden.
Discussieonderwerpen voor beroepsgroep
- Niveau 1, de segmentindeling:
- Welke mate van regulering voor welke prestaties is wenselijk? Zie ook hierboven: wat de consequenties van de segmentindeling zijn.
- De huidige segmentindeling wijkt af van de indertijd beoogde indeling. Zo was Segment 1 (S1) bedoeld voor het basisaanbod, maar nu zit een deel van het basisaanbod in S2 en S3. Verder zit er nu extra aanbod in S1. Moet de ooit beoogde indeling weer leidend worden, of laten we die indeling los? Belangrijk discussiepunt is of de ketenzorg in S2 moet blijven, of over moet naar S1.
- S3 was bedoeld voor resultaatbeloning en zorgvernieuwing, maar er is ook behoefte aan ruimte voor maatwerkafspraken die daarbuiten vallen.
- Een deel van de prestaties is nooit in één van de drie segmenten geplaatst. Vraag is wat daarmee moet gebeuren.
- Niveau 2, de tariefsystematiek:
- Voor de basiszorg vasthouden aan de huidige combinatie van inschrijftarieven en consulttarieven, of bv. toewerken naar een volledig inschrijftarief (zoals bij DSW)?
- Vergoeding extra lange consulten en vergoeding MTVDP: de huidige indeling van de drie consulttarieven aanpassen, bv. naar een tarief per 5 of 10 minuten?
- Hoe indirecte patiëntentijd (tijd besteed aan werkzaamheden voor een specifieke patiënt, maar zonder direct patiëntencontact) vergoeden?
- Hoe verder met alle verrichtingen- en moduletarieven?
- Niveau 3, de prestatiebeschrijving en kostentoerekening:
- De NZa-prestatiebeschrijvingen zijn niet altijd duidelijk. Wat valt er bijvoorbeeld wel/niet onder het inschrijftarief of het tarief voor een chirurgische verrichting?
- De manier waarop de NZa nu de arbeids- en praktijkkostenvergoeding toerekent aan de prestaties, is voor velen onduidelijk. Het is een veelgehoord misverstand dat de praktijkkosten door het inschrijftarief worden vergoed. Dat leidt tot veel vragen van huisartspraktijken en tot discussies tussen huisartspraktijken en zorgverzekeraars. De NZa rekent de vergoedingen nu aan prestaties toe door een variabele factor in de tariefformules. De factor is gelijk aan het gemiddelde aandeel van het tarief in de omzet.
- Verder is er discussie over het werken met gemiddelden. Een alternatief is om niet met één gemiddelde te werken, maar om de tarieven verder te differentiëren. Dat maakt het systeem wel complexer.
Onderstaande video is het derde deel van de registratie van het online webinar bekostiging. De gebruikte PowerPoint vind je hier (alleen voor leden). In dit deel 3 van 4 wordt de tariefformule (de formule die de NZa hanteert om de de meeste tariefberekeningen te maken) uitgelegd. Speciaal voor LHV-leden.
Je bent niet ingelogd.
Log in om de video te bekijken of word lid.
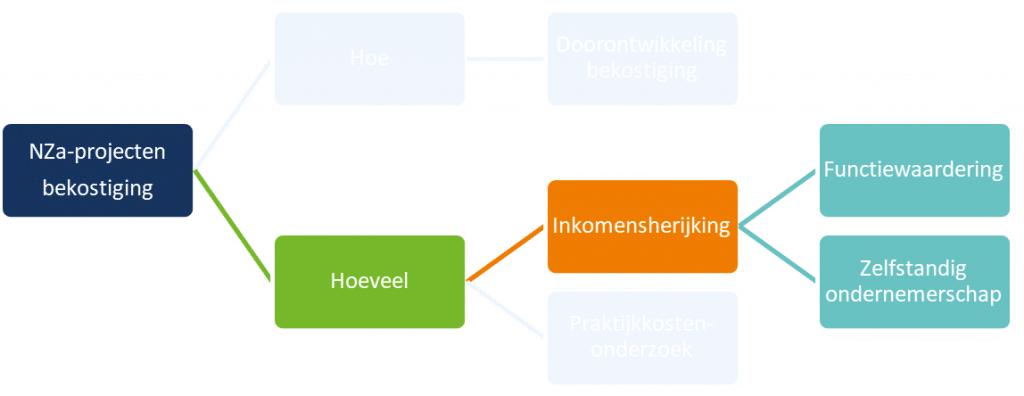
Waar gaat inkomensherijking over?
- De NZa gebruikt voor de meeste tariefberekeningen de volgende formule:

De arbeidskostencomponent is de inkomensvergoeding voor de praktijkeigenaar en bestaat uit een bruto ‘salaris’ plus vakantiegeld en vergoedingen voor ‘werkgeverslasten’ (zoals voor pensioen en Zorgverzekeringswet). Het is een normatief bedrag dat in dit project opnieuw wordt vastgesteld. Voor 2023 bedraagt de voorlopige arbeidskostencomponent € 161.351. Dit is exclusief de vergoeding voor avond-, nacht en weekenddiensten.
De drie overige onderdelen van de formule zijn gebaseerd op ‘de werkelijkheid’ en worden opnieuw vastgesteld in het NZa-project ‘Praktijkkostenonderzoek’ (zie onder 3).
- De normatieve arbeidskostencomponent wordt vastgesteld na een functiewaarderings- en beloningsonderzoek. Het traject bestaat uit vier stappen:
- Stap 1: functiebeschrijving: het beschrijven van zowel de functie ‘huisarts’ als de functie ‘praktijkeigenaar’;
- Stap 2: functiewaardering: het toekennen van punten aan de beide functies;
- Stap 3: beloningsbenchmark: het vaststellen van de beloning door een vergelijking met andere functies met een overeenkomstig aantal waarderingspunten (en dus met een vergelijkbare functiezwaarte);
- Stap 4: bepalen factor zelfstandig ondernemerschap: het vertalen van de beloning voor de beide functies naar een vergoeding voor de zelfstandig ondernemer. De huisarts-praktijkeigenaar is een zelfstandige en moet dus zelf de volledige premies voor bijvoorbeeld pensioen, zorgverzekering en arbeidsongeschiktheidsverzekering betalen. Daarom wordt hiervoor in deze stap bovenop het ‘salarisdeel’ uit stap 3 een vergoeding toegevoegd (vergelijkbaar met de werkgeversbijdrage voor dergelijke premies bij loondienst).
Wat is het doel?
De vorige inkomensherijking vond plaats in 2013. Doel van dit project is om de arbeidskostencomponent voor de praktijkeigenaar opnieuw vast te stellen. In dit project wordt dat gelijktijdig gedaan voor de huisarts, de tandarts, de orthodontist, de verloskundige en de hbo-leefstijlcoach (gli).
Hoe voert de NZa dit uit?
- De NZa heeft Berenschot gevraagd het functiewaardering- en beloningsonderzoek uit te voeren.
- Per functie is een klankbordgroep samengesteld.
- Daarnaast voert de NZa zogenaamde technische overleggen met betrokken partijen (waaronder de LHV).
Planning en belangrijke data
Berenschot zal het traject in 2023 afronden. Daarna moet de NZa een besluit nemen. De bedoeling was om de uitkomsten van de inkomensherijking te verwerken in de tarieven per 2024. Inmiddels is de planning van de NZa gericht op 2025. Dat betekent dat de NZa uiterlijk rond 1 juli 2024 een besluit moet hebben genomen.
Discussieonderwerpen voor beroepsgroep
- Hoe wordt het praktijkeigenaarschap meegenomen?
- Wat is fulltime?
- Met welke sector wordt voor de beloningsbenchmark vergeleken? De Zorgsector? De ‘BV Nederland’?
- Welke regelingen zijn bepalend voor het vaststellen van de factor voor het zelfstandig ondernemerschap?
Onderstaande video is het laatste deel van de registratie van het online webinar bekostiging. De gebruikte PowerPoint vind je hier (alleen voor leden). In dit deel 4 van 4 wordt ingegaan op het praktijkkostenonderzoek, is er aandacht voor hoe LHV-leden betrokken worden bij het vervolg en sluiten we het webinar af. Speciaal voor LHV-leden.
Je bent niet ingelogd.
Log in om de video te bekijken of word lid.
Waar gaat praktijkkostenonderzoek over?
- De NZa gebruikt voor de meeste tariefberekeningen de volgende formule:

De praktijkkostencomponent is de vergoeding voor alle praktijkkosten, waaronder loonkosten, waarneemkosten, huisvesting, ict, inventaris etc. In tegenstelling tot de arbeidskostencomponent wordt de praktijkkostencomponent niet normatief bepaald, maar gebaseerd op onderzoek naar de werkelijk gemaakte praktijkkosten. Voor 2023 bedraagt de voorlopige praktijkkostencomponent € 231.383.
Anders dan de term suggereert, wordt ook de rekennorm opnieuw bepaald op basis van de werkelijkheid. Deze ‘norm’ verschilt per tarief. Voor het inschrijftarief is het de ‘normpraktijk’, zijnde het aantal ingeschreven patiënten per fulltime huisarts-eigenaar (nu 2.095). Voor de consulttarieven is het een aantal consulteenheden (nu 8.966).
De factor wordt ook op basis van de werkelijkheid vastgesteld. Deze verschilt per tarief en is gelijk aan het gemiddelde aandeel van dat tarief in de omzet.
- In dit project worden de praktijkkostencomponent, de rekennormen en de factoren opnieuw vastgesteld na een onderzoek onder huisartspraktijken.
Wat is het doel?
De huidige praktijkkostencomponent, de rekennormen en de factoren zijn gebaseerd op het praktijkkostenonderzoek over boekjaar 2015. Doel van dit project is om deze onderdelen opnieuw vast te stellen.
Hoe voert de NZa dit uit?
- De NZa voert het praktijkkostenonderzoek deels zelf uit. Een deel van de werkzaamheden (m.n. de gegevensverzameling) wordt uitbesteed aan een extern bureau (Sira Consulting).
- De gegevens worden deels opgevraagd bij een representatieve groep huisartspraktijken. Deels zal de NZa gebruikmaken van andere bronnen (zoals Vektis).
- Daarnaast voert de NZa zogenaamde technische overleggen met betrokken partijen (waaronder de LHV).
Planning en belangrijke data
- De uitvraag bij huisartspraktijken in de steekproef zal waarschijnlijk net na de zomervakantie van 2023 plaatsvinden; het moment van uitvragen en de deadline voor het aanleveren van de gegevens zijn nog niet bekend. Om huisartspraktijken meer tijd te geven, vindt de uitvraag mogelijk al voor de zomervakantie plaats.
- De planning is gericht op verwerking van de uitkomsten van het onderzoek in de tarieven per 2025. Dat betekent dat de NZa uiterlijk rond 1 juli 2024 een besluit moet hebben genomen.
Discussieonderwerpen voor beroepsgroep
- De NZa voert deze onderzoeken ongeveer eens in de vijf jaar uit. Door COVID was het beoogde jaar 2020 niet geschikt en is uiteindelijk gekozen voor onderzoek over boekjaar 2022. Omdat de tariefonderbouwing nu pas in 2025 wordt aangepast, hebben de LHV en VPHuisartsen verzocht om een tussentijdse aanpassing van de praktijkkostenvergoeding. Dat heeft de NZa niet willen doen, waarna de LHV en VPHuisartsen bezwaar hebben gemaakt tegen de prestatie- en tariefbeschikking 2023. Nadat de NZa dit bezwaar ongegrond heeft verklaard, zijn we in beroep gegaan en wordt het voorgelegd aan de rechter van het College van Beroep voor het bedrijfsleven (CBb). Deze procedure loopt nog.
- Het praktijkkostenonderzoek kijkt terug in de tijd en brengt de werkelijke situatie in beeld. Dat betekent dat op het moment van verwerking in de tarieven (nu 2025) al weer wordt gestart met een verouderd beeld (nu 2022). Daarnaast brengt de NZa de werkelijke situatie in beeld; niet een wenselijke situatie.
- De rekennorm wordt berekend op basis van 1 fte huisarts-eigenaar. Hierover is veel discussie, omdat de NZa uitgaat van dagdelen (10 dagdelen is fulltime) i.p.v. uren. Deze discussie heeft onder meer gevolgen voor de rekennorm (de noemer in de tariefformules).
- De wijze van kostentoerekening via de factoren in de tariefformules is ook onderwerp van gesprek in het project ‘Doorontwikkeling bekostiging’.
- Een andere relatie met het project ‘Doorontwikkeling bekostiging’ is de wijze waarop de uitkomsten van het onderzoek worden verwerkt in de tarieven: alles toerekenen naar één gemiddelde, of met meer gedifferentieerde tarieven gaan werken, bv. op basis van regio, praktijkgrootte, of andere variabelen die verklarend zijn voor de verschillen in praktijkkosten tussen huisartspraktijken.
Veelgestelde vragen
- De NZa is een zelfstandig bestuursorgaan (zbo) dat de wettelijke bevoegdheid heeft om te bepalen hoe er voor zorg wordt betaald (bv. via inschrijf-, consult-, of verrichtingentarieven) en welke tarieven er gelden. Dat geldt dus ook voor de huisartsenzorg. Om tarieven voor huisartsenzorg te kunnen berekenen, voert de NZa eens in de circa vijf jaar kostprijsonderzoeken uit. In de tussenliggende jaren indexeert de NZa de tarieven om zo te corrigeren voor loon- en prijsontwikkelingen. Daarnaast stelt de NZa eens in de circa tien jaar vast wat zij een passende inkomensvergoeding voor de praktijkhoudende huisarts vindt.
- Hoewel het vaak een kostenonderzoek wordt genoemd, kijkt de NZa niet alleen naar de praktijkkosten. De NZa probeert de kostprijs te bepalen van een bepaalde activiteit. Daarom onderzoekt de NZa niet alleen de totale kosten, maar ook bijvoorbeeld het aantal inschrijvingen of het aantal consulten om zo de kosten te kunnen toerekenen aan de inschrijf- en consulttarieven.
- Voor de berekening van de tarieven hanteert de NZa een aantal normen. Dit zijn naast de arbeidskostencomponent en de praktijkkostencomponent het aantal ingeschreven patiënten en het aantal consulten.
- De arbeidskostencomponent (inkomensvergoeding voor de praktijkhoudende huisarts) is opnieuw vastgesteld (zie hierboven) en is meegenomen in de berekening voor de tarieven van 2025. Daarnaast heeft de NZa onderzocht wat de praktijkkosten en de ‘productie’ van een gemiddelde huisartsenpraktijk waren in het boekjaar 2022, onder andere het aantal ingeschreven patiënten en het aantal consulten. Uit het onderzoek blijkt dat de huisartspraktijken groter zijn geworden, er meer personeel werkzaam is en dat het aantal consulten per patiënt is toegenomen. Ook die resultaten heeft de NZa gebruikt om de tarieven voor 2025 te berekenen.
- De NZa gaat ervan uit dat de omzet van de huisartspraktijk deels komt uit de door de NZa vastgestelde tarieven (zoals de inschrijf- en de consulttarieven) en deels uit de ‘vrije’ tarieven (bijvoorbeeld de meeste module- en verrichtingentarieven of ketenzorgtarieven, tarieven die de NZa niet reguleert).
Om deze reden worden de praktijkkostencomponent en de arbeidskostencomponent toegerekend aan alle tarieven (en bijvoorbeeld niet alleen aan de inschrijftarieven).
De arbeidskostencomponent (NAC) is een vergoeding die de NZa samen met de praktijkkostenvergoeding verwerkt in de tarieven voor huisartsenzorg. De NAC bestaat uit een inkomensvergoeding voor de praktijkhoudende huisarts plus een vergoeding voor pensioen-, Zvw- en AOV-premies.
- Het is goed dat de NZa de NAC voor praktijkhoudende huisartsen eindelijk weer eens opnieuw heeft vastgesteld. De vorige keer was in 2013. Dat de NAC met circa 12% omhoog is gegaan, is natuurlijk een vooruitgang.
- Toch zijn wij niet tevreden. We kunnen ons niet vinden in:
- de gevolgde procedure (geen inhoudelijke betrokkenheid van bv. de LHV of VPHuisartsen),
- de gemaakte keuzes (bv. de cao’s waarop het beloningsadvies voor de praktijkhoudende huisarts is gebaseerd),
- de wijze waarop de NZa het advies van Berenschot heeft verwerkt in de NZa-tarieven (bv. door bij het bepalen van het aantal fte’s praktijkhoudende huisartsen in de gemiddelde huisartsenpraktijk uit te gaan van maximaal 36 uur per fte; een huisarts die 36 uur per week werkt is 1 fte, maar een huisarts die bv. 55 uur per week werkt ook).
- Wij vinden het niet logisch dat Berenschot alleen heeft gekeken naar de beloning van andere functies in loondienst. Dat daarbij is gekozen voor de cao’s voor de ziekenhuizen, de VVT (Verpleeg-, Verzorgingshuizen en Thuiszorg) en de gehandicaptenzorg, maar niet is gekeken naar de arbeidsvoorwaardenregeling voor medisch specialisten (AMS) vinden wij onbegrijpelijk. Bovendien kennen die cao’s een 36-urige werkweek terwijl een fulltime huisarts veel meer uren werkt. Daarvoor heeft de NZa niet willen corrigeren.
- Verder is er bij de vergelijking met die cao’s alleen gekeken naar de primaire beloning (salaris, vakantiegeld, eindejaarsuitkering), maar niet naar andere arbeidsvoorwaarden (die eveneens op geld waardeerbaar zijn en bij cao-afspraken ten koste kunnen gaan van de primaire beloning). Ook is onduidelijk wat de aangekondigde vergelijking met de ‘BV-Nederland’ in financiële zin heeft opgeleverd.
- Uit het recente kostprijsonderzoek uitgevoerd over 2022 is naar voren gekomen dat huisartsenpraktijken meer omzet zijn gaan genereren uit de ‘vrije’ tarieven, er wordt dus meer zorg geleverd waarvan de NZa de tarieven niet reguleert. Daarom worden er meer kosten toegerekend aan de ‘vrije’ tarieven.
- Alle normen voor de berekening van de tarieven voor 2025 zijn veranderd en van invloed op de hoogte van de tarieven. Een verhoging van de arbeidskostencomponent kan bijvoorbeeld leiden tot een verhoging van de tarieven, terwijl een stijging in het aantal ingeschreven patiënten en consulten juist kan zorgen voor een daling in de tarieven.
- Voor meer uitleg over de onderbouwing van de NZa-tarieven lees je op deze pagina
- De NZa kiest ervoor om tarieven te onderbouwen door te onderzoeken wat de praktijkkosten en de ‘productie’ van een gemiddelde huisartspraktijk waren in een bepaald boekjaar. Het meest recente kostprijsonderzoek ging over boekjaar 2022. Op basis hiervan heeft de NZa tarieven voor 2025 berekend. Deze systematiek heeft verschillende nadelen:
- De nieuwe tariefonderbouwing is gebaseerd op de werkelijkheid van drie jaar daarvoor.
- De tariefonderbouwing is gebaseerd op de werkelijkheid en niet op de wenselijkheid. Als bv. investeringen in ict wenselijk zijn, dan zullen de kosten daarvan pas in de tarieven worden opgenomen als die kosten ook daadwerkelijk worden gemaakt. Huisartspraktijken moeten dan dus eerst investeren en krijgen die kosten dan dus pas bij een volgend kostprijsonderzoek in de NZa-tarieven verwerkt. Natuurlijk is het wel mogelijk dat zorgverzekeraars al eerder afspraken maken met huisartspraktijken over extra vergoedingen voor ict, of dat het ministerie van VWS door subsidies al geld beschikbaar stelt.
In 2025 dalen de tarieven met 2,6%. Echter, door indexatie stijgen de tarieven in 2025 met gemiddeld 1,9%. Dit geldt niet voor het passantentarief. Het passantentarief daalt van €35,91 naar €31,86 voor een consult (tussen de 5 minuten en 20 minuten). Dit komt enerzijds door een keuze die de NZa maakt en anderzijds door het gestegen aantal consulten.
Een verschil met het vorige kostprijsonderzoek is dat de NZa ervan uitgaat dat bij passanten andere verrichtingen worden gedeclareerd en het passantentarief dus alleen een vergoeding dient te zijn voor het feit dat de patiënt niet staat ingeschreven. Dit betekent dat de NZa minder kosten toeschrijft aan het passantenconsult. Wij zijn het hier niet mee eens. Het declareren van passantentarieven is alleen toegestaan als er sprake is van acute en incidentele zorg. Het declareren van andere verrichtingen zal dus incidenteel voorkomen.
Naast deze keuze van de NZa, is het aantal gerealiseerde basisconsulten met 48,7% toegenomen. De toegeschreven kosten worden dus door een hoger getal gedeeld. Ook dit heeft als gevolg dat het passantentarief daalt.
Het basistarief voor het passantenconsult wordt ook gebruikt voor de berekening van de tarieven voor:
- Militairen, gemoedsbezwaarden, tijdelijk in Nederland verblijvende buitenlandse patiënten die niet bij of krachtens de Zorgverzekeringswet verplicht zijn verzekerd en onverzekerden;
- Keuringen en onderzoek;
- Informatieverstrekking;
- Vaccinatie op eigen verzoek (niet medische indicatie) per 5 minuten.
Dit betekent dat bovenstaande tarieven ook dalen in 2025.
Nieuws over bekostiging en tarieven
Welk tarief je op Goede Vrijdag, 5 mei of een andere erkende feestdag mag declareren, hangt ervan af of jouw
Op 18 maart kwam de landelijke ledenvergadering bijeen om belangrijke ontwikkelingen in de huisartsenzorg en binnen de LHV te bespreken.
De Nederlandse Zorgautoriteit (NZa) heeft in haar reactie op de bezwaren van huisartsen opnieuw laten zien weinig oog te hebben
Meer weten?
Heb je meer vragen ? Deze LHV-beleidsadviseurs staan je graag te woord.



